Mise à jour mars 2023 : remplacement de liens morts et mise à jour de la vaccination méningococcique B.
Une méningite, c’est quoi ? 🙂
C’est une inflammation des méninges. Merci, merci, ça aide, je sais.
Tout un remue-méninges…
Bon, vous voyez tous ce qu’est un cerveau, grosso modo. C’est le gros truc spongieux d’1,5 kg que vous avez dans le crâne et que, a priori, tous les humains possèdent. Il se prolonge, dans un canal situé dans les vertèbres, le long de votre dos, par la moelle épinière et ils forment ensemble le système nerveux central.

Crédits : grm_wnr (https://commons.wikimedia.org/wiki/File:Central_nervous_system.svg)
Le système nerveux central est donc protégé par des os, le crâne pour le cerveau, et les vertèbres pour la moelle épinière… Le soucis, c’est qu’un os c’est dur, et du coup, si le cerveau se cogne dans le crâne, ça peut faire des dégâts. Du coup, l’évolution étant chose bien faite, on retrouve trois enveloppes entre le système nerveux central et les os. Ces trois enveloppes sont les méninges et s’appellent, du cerveau vers l’extérieur :
- La pie-mère
- L’arachnoide
- La dure-mère
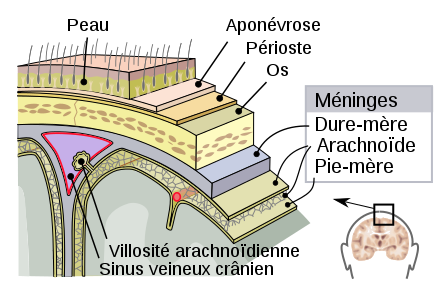
Credits : jmarchn (https://commons.wikimedia.org/wiki/File:Meninges-fr.svg)
La pie-mère, c’est une enveloppe fine qui colle au cerveau et à la moelle épinière et en épouse les formes. L’arachnoïde est en forme de toile d’araignée et est donc fortement « trouée ». Ces deux enveloppes sont molles et le liquide céphalo-rachidien y circule et permet d’amortir les chocs contre les os. L’enveloppe la plus externe, la dure-mère, est, comme son nom l’indique, dure et est la couche la plus externe des méninges. Vous ne vous en rendez peut-être pas compte, mais vous avez déjà entendu ces noms quelques fois :
- La ponction lombaire, c’est quand on prélève le liquide céphalo-rachidien entre les vertèbres dans l’espace subarachnoïdien : entre l’arachnoïde et la pie-mère.
- L’hématome sous-dural, quand on se cogne très fort la tête (genre un accident de voiture sans ceinture), c’est lorsqu’il y a un saignement entre la dure-mère et l’arachnoïde. Ça peut augmenter la pression sur le cerveau et le blesser.
- L’anesthésie péridurale, ou épidurale, est faite par l’introduction d’un cathéter dans l’espace entourant la dure-mère au niveau de la moelle épinière.
Bien. Et du coup, quel est le soucis avec ça ?
La réponse immunitaire dans le cerveau est spéciale, très différente de ce que l’on observe dans la majeure partie de l’organisme. D’ailleurs les cellules immunitaires du cerveau sont spéciales. Et quand il y a une réponse forte dans les méninges, une inflammation, cela s’appelle une méningite.
Méningites versus infections invasives
Lorsqu’un microbe envahit une zone de l’organisme où il n’est pas censé être, on appelle ça une infection invasive. Typiquement, ça comprend les septicémies, lorsque le microbe se multiplie dans le sang, et la méningite lorsque le microbe envahit les méninges.
La septicémie, appelée bactériémie lorsque le microbe est une bactérie, peut être, ou non, accompagnée d’une méningite. Cela arrive lorsqu’un pathogène arrive à rentrer dans l’organisme, et cause une infection généralisée. Le système immunitaire va alors combattre l’agent infectieux dans l’ensemble de l’organisme. Cela peut se compliquer d’un choc septique, c’est lorsque les vaisseaux sanguins deviennent poreux pour permettre au système immunitaire de quitter plus facilement le système sanguin pour aller dans le reste de l’organisme, mais ici cela arrive de façon généraliser et peut causer un arrêt cardiaque. La complication la plus grave est le purpura fulminans, cela arrive lorsque le combat entre le microbe et le système immunitaire va causer une coagulation du sang dans les vaisseaux sanguins. Cela se traduit par des tâches rougeâtres à la surface de la peau qui grandissent. C’est une urgence vitale absolue !
Une question que l’on peut se poser, notamment pour la suite de l’article est : quelle est la fréquence des méningites vis-à-vis des infections invasives ? C’est une très bonne question et la réponse dépend du microbe en cause. Si on s’intéresse aux bactéries, on peut voir que les méningites représentent environ 10% des cas d’infections invasives pour H. influenzae, S. pneumoniae (aussi appelé pneumocoque) et S. pyogenes alors que N. meningitidis (aussi appelé méningocoque) cause plus de méningites (331) que de bactériémies (311).

Crédits : Réseau Epibac (référence 5).
Dans cette article, je vais me concentrer principalement sur les méningites. Toutefois il y a des données que je ne peux obtenir avec précisions sur uniquement les méningites, auquel cas l’ensemble des infections invasives sera montré.
Les différentes méningites
Les méningites peuvent être causées par différents types de microbes. La forme la plus fréquente, c’est la méningite virale. Elles sont généralement moins graves que les méningites bactériennes et se résolvent spontanément, sans traitement, dans la majorité des cas. Elles attaquent plutôt les tout-petits (moins de 5 ans et les formes les plus graves avant 1 an), les personnes immunodéprimées ou les personnes âgées.
Il y a pas mal de virus qui peuvent causer des méningites, dont :
- Les entérovirus : ils causent généralement des symptômes type syndrome grippal, mais chez les personnes dont l’immunité est faible, ils peuvent envahir le système nerveux central.
- Le virus de la rougeole.
- Le virus des oreillons.
- Le virus de la grippe.
- Certains virus de la famille de l’herpès, comme l’herpès simplex ou le virus de la varicelle-zona.
Généralement, les symptômes sont difficiles à reconnaitre. Il s’agit de fatigue et de léthargie accompagnées de fièvre et de perte de l’appétit. Chez l’adulte, on ajoutera les nausées, accompagnées ou non de vomissements, et une sensibilité accrue à la lumière (photophobie).
Les formes graves les plus fréquentes de méningites sont les méningites bactériennes. Elles peuvent être causées par différentes bactéries en fonction de l’âge du sujet :
- Chez le nouveau-né, il s’agit principalement de streptocoques B ou d’Escherichia coli. Elles sont généralement transmises de la mère à l’enfant au moment de l’accouchement.
- Chez l’enfant jusqu’à 5 ans, les principales causes de méningites bactériennes incluent l’Haemophilius influenzae de type b (Hib), le Streptococcus pneumoniae (pneumocoque) et Neisseria meningitidis (méningocoque). Les infections à E. coli restent un soucis lorsque la nourriture peut être contaminée par des matières fécales (lavez-vous les mains après le popo !).
- Globalement, chez les adultes, on garde les mêmes avec Listeria monocytogenes mais l’incidence est moindre vis-à-vis des enfants.
H. influenzae, N. meningitidis et S. pneumoniae sont habituellement trouvées dans le rhinopharynx de l’Homme et sont principalement échangées par la toux, les baisers ou la vie en proximité (habiter ensemble pendant un moment). On retrouve beaucoup d’échange de ces bactéries dans les dortoirs et les auberges de jeunesse par exemple, ce qui fait des adolescents et jeunes adultes les principaux modes de propagation et d’échange de ces bactéries au niveau mondial.

Crédits : Sémhur (https://commons.wikimedia.org/wiki/File:Pharynx_diagram-fr.svg)
Les symptômes sont assez semblables aux méningites virales, avec des nausées et vomissements, la photophobie et un état de confusion mentale accompagnés de perte de l’appétit et de léthargie. Chez le bébé et le nouveau né, la fièvre et la raideur de la nuque peuvent être difficiles à détecter.
Bon, quand je vous dis que ce sont les méningites graves les plus fréquentes, vous vous dites (et je vous comprends) que oui, mais bon, ça reste quelques cas isolés en France aujourd’hui. On est dans un pays riche après tout. Hé bien en 2017, il y a eu 1 311 cas de méningites en France, pays riche ou pas, tous âges confondus.

Données issues du réseau EPIBAC, référence 3.
Comment cela se répartit-il entre les différentes tranches d’âge ? Si on s’intéresse aux enfants et aux jeunes adultes, jusqu’à 24 ans, on voir que le Hib, le méningocoque et le pneumocoque représentent un problème majeur vis-à-vis des méningites. Notamment, sous l’âge de 3 ans, ces trois bactéries représentent à elles seules plus de 70% des cas de méningite ! Et le méningocoque porte bien son nom, puisqu’il remporte la palme du nombre de méningites causées (il garde cette place jusque chez les personnes de plus de 40 ans où il est devancé par le pneumocoque, source Epibac référence 5).

Crédits : réseau Epibac, source 5.
Mais une question à se poser est : est-ce que les jeunes enfants sont plus sensibles à la méningite que les adultes ou pas ? Pour cela, j’ai regardé la répartition des méningites (toutes origines bactériennes confondues) en fonction de la tranche d’âge, et j’ai comparé les pourcentages obtenus aux pourcentages que représentent cette tranche d’âge dans la population française (Pyramide des âges au 1er janvier 2018, Données de l’INSEE, référence 8). On peut voir que la tranche d’âge des moins de 3 ans représente environ 3,32% de la population française… Et que plus de 22% des cas de méningite y sont concentrés. Cela montre clairement l’intérêt de vacciner les enfants tôt contre la méningite afin de les protéger au mieux dans cette période de vulnérabilité, même si, effectivement, les vaccins protègeront pas de toutes les méningites (notamment celles dues aux streptocoques autres que le pneumocoque).

Crédits : INSEE (à gauche) et Epibac (à droite), références 8 et 5 respectivement.
On peut également s’intéresser aux infections invasives en général, soit bactériémies (bactéries dans le sang) + méningites. Si on regarde le nombre de cas par tranche d’âge, on constate que le pneumocoque est, aujourd’hui, une cause majeure d’infections invasives en France, causant plusieurs centaines de cas par an en France, surtout chez les jeunes enfants et les personnes âgées. Le nombre de cas est montré pour les enfants et les jeunes adultes, mais l’incidence des infections invasives remonte chez les personnes d’un âge très avancé (>85 ans pour Hib, >80 ans pour le pneumocoque; référence 5). Le graphique de droite montre le nombre total de cas d’infections invasives alors que celui de gauche ne montre que Hib, méningocoque et pneumocoque. La différence entre les deux réside majoritairement dans les streptocoques de groupe B (S. agalactiae).

Données issues du réseau EPIBAC, référence 3.
Il existe aussi des méningites fongiques (très rares mais vraiment très graves). Elles sont surveillées par l’Institut Pasteur en France et sont généralement dues à une levure du nom de Cryptococcus neoformans retrouvée dans les fientes de pigeons ou à une espèce du genre Candida. Ces formes de méningites surviennent généralement chez des patients sévèrement immunodéprimés, comme ceux souffrant du SIDA par exemple.
Et enfin, les méningites parasitaires. Elles sont rarissimes et il en existe deux types en gros : l’infection par l’amibe Naegleria fowleri qui entre par le nez et va détruire le cerveau, ou une forme spéciale de méningites due à d’autres parasites. On ne retrouve généralement pas les parasites à l’origine de ces infections en France métropolitaine et le pronostic peut être particulièrement sombre.
Les vaccins protégeant des méningites
Il n’existe pas de vaccin contre les méningites parasitaires et fongiques, qui sont des complications très rares. Concernant les méningites virales, le vaccin ROR (rougeole-oreillons-rubéole) protège déjà pas mal des méningites dues à la rougeole et aux oreillons. Les vaccins non-obligatoires contre la grippe et la varicelle sont également utiles. Le vaccin contre la grippe est d’ailleurs recommandé pour les personnes immunosupprimées pour qui l’infection par ces virus peut entrainer des complications très graves. Les vaccins ROR et varicelle étant des vaccins vivants, ils ne doivent être administrés à des personnes sous traitement immunosuppressif profond (1). Mais concentrons nous sur les vaccins protégeant des méningites bactériennes.
Il existe principalement 3 vaccins protégeant des méningites bactériennes, ceux protégeant contre Hib, contre le pneumocoque et contre le méningocoque.
La bactérie Hib était responsable de la majorité des cas de méningites bactériennes chez l’enfant jusqu’à 1992 (environ 50% des cas de méningite; source 2). La vaccination, recommandée à partir de 1992 a eu un effet notable sur les méningites avec une diminution drastique de l’incidence des méningites, notamment chez le jeune enfant. Son effet sur la septicémie est plus modéré.

Données issues du réseau Epibac, graphique issu de la référence 3.
La vaccination contre le Hib est aujourd’hui inclue aux vaccins pentavalents (Infanrixquinta ou Pentavac) et hexavalents (Infanrix hexa, Hexyon et Vaxelis) et est obligatoire depuis le 1er janvier 2018 avec des injections à 2, 4 et 11 mois (4). Les autorités sanitaires continuent de surveiller l’évolution des bactéries Haemophilus influenzae de type autre que b (c’est la capsule de la bactérie, sa paroi extérieure qui définit son type) pour vérifier s’il y a lieu de lutter contre eux aussi.
Le pneumocoque est la bactérie qui causait la majeure partie des méningites de l’adulte (2) avant la vaccination et qui cause d’ailleurs la majeure partie des méningites tout court (5). Il existe beaucoup de pneumocoques différents, on parle de sérotypes. On en connait environ une centaine, et ce sont les éléments de surface de la bactérie qui diffèrent, ce qui veut dire qu’un anticorps qui reconnait un sérotype a peu de chances de reconnaitre un autre sérotype. Cela diminue les chances de « reconnaissance croisée » après la vaccination.
Le suivi de l’incidence des méningites à pneumocoque est intéressante. On peut voir, avec l’arrivée des premiers vaccins contre le pneumocoque en 2003, une baisse intéressante des méningites dues aux souches ciblées par le vaccin chez les jeunes enfants (ligne bleue). Toutefois, même si on observe une diminution du nombre total de méningites (ligne rouge), on peut aussi voir que les souches non ciblées par le vaccin augmentent en parallèle (lignes jaune et orange). On appelle ça le remplacement des sérotypes. En gros, c’est le fait que le vaccin ait fait de la place pour des souches plus exotiques.

Aussi, pour contrer cette tendance, un vaccin contenant plus de souches a été développé. Le premier vaccin était « heptavalent », il contenait 7 sérotypes différents. La version suivante en contenait 13. Au final, entre 2000 et 2017, si le vaccin pneumocoque n’a eu qu’un effet modéré sur les méningites à pneumocoque sur la population à tous âges, il a eu un effet plus notable chez les petits enfants, notamment jusqu’à 4 ans, avec une diminution de 50% des méningites chez les bébés de moins de 2 ans et de 40% chez les bébés de 2 à 4 ans (5).


A noter qu’il existe également un vaccin visant 23 sérotypes de pneumocoque, recommandé pour les personnes à risques mais pas pour la population générale. En France, le vaccin contre le pneumocoque 13-valent recommandé pour la population générale est le Prévenar 13 et le vaccin 23-valent recommandé pour les personnes à risque est le Pneumovax. Le calendrier vaccinal prévoit des injections à 2, 4 et 11 mois (4).
Les CDC aux Etats-Unis recommande la vaccination contre le pneumocoque pour les personnes de plus de 65 ans. Cela est dû à plusieurs raisons : déjà les personnes âgées redeviennent vulnérables aux infections invasives, et notamment aux méningites, comme on peut le voir en comparant sur le graphique ci-dessous. Les personnes de 40 à 64 ans représentent 32,5% de la population française, mais 28% des cas de méningites, alors que les personnes de plus de 64 ans ne représentent sur 20% de la population française, mais 25% des cas de méningites. Et cette différence devient encore plus marquée si on s’intéresse spécifiquement au pneumocoque : les personnes de plus de 64 ans concentrent plus de 30% des cas de méningites à pneumocoques (Données Epibac, référence 5)… Est-ce que les personnes vaccinées dans leur enfance devraient faire un rappel ? On le saura dans quelques années le temps que les enfants vaccinés vieillissent. 🙂

Crédits : Pyramide des âges 2018 (INSEE) et réseau Epibac, références 8 et 5 respectivement.
Enfin, parlons du méningocoque. Il s’agit de la seconde cause de méningite bactérienne chez l’adulte et lui, il a été et il est encore très difficile de vacciner efficacement contre celui-ci. Un peu comme le pneumocoque, on en retrouve plusieurs souches qui varient en fonction de leurs molécules de surface. Parmi les groupes connus, les plus dangereux sont les groupes A, B, C, W et Y. La plupart des données que je vais vous montrer ici concerne les infections invasives, et pas directement les méningites, mais comme on l’a vu précédemment, pour le méningocoque, on peut extrapoler l’infection invasive à la méningite.
Les pics d’incidence des infections invasives à méningocoques sont sous 5 ans, autour de 20 ans au delà de 80 ans, alors qu’elle est relativement plus basse entre 5 et 15 ans, ainsi qu’entre 25 et 80 ans.

Crédits : Santé Publique France
Le sérotype le plus fréquent aujourd’hui en France (et en Europe) est le méningocoque B, suivi par le C. Les autres sont plus rares sur le territoire. En France, deux vaccinations sont proposées en population générale : la première, dirigée contre le sérotype C est obligatoire pour tous les enfants nés depuis 2018, la seconde, contre le sérotype B est recommandée depuis juin 2021. En cas d’épidémie, il existe un vaccin tétravalent (A, C, W, Y) qui n’est toutefois pas recommandé en routine pour le population générale.

Crédits : Santé Publique France
La production de vaccins contre le méningocoque (comme le pneumocoque d’ailleurs) a souffert d’une difficulté inhérente au système immunitaire : ce vaccin se fait contre les sucres de surface des bactéries (appelés polyosides), or le système immunitaire des tout-petits a du mal à faire des anticorps contre les polyosides… Ce qui rendait le vaccination des bébés très difficile. Finalement, les chercheurs ont trouvé une astuce et ils ont créé des vaccins « conjugués » en collant les sucres en question sur les toxines diphtérique (mutée et non fonctionnelle) ou tétanique (inactivée), ce qui a permis de « tricher » et d’induire des anticorps contre ces sucres.
Dès lors, les vaccins contre le méningocoque C qui sont distribués en France aujourd’hui sont le Menjugate et Neisvac (respectivement couplés à la toxine diphtérique et tétanique) et les vaccins tétravalents sont Menveo et Nimenrix (respectivement couplés à la toxine diphtérique et tétanique). Le calendrier vaccinal commande deux injections obligatoires de Neisvac à 5 et 12 mois le temps d’installer une immunité de groupe. Une fois cet objectif réalisé, la possibilité de n’utiliser qu’une seule injection à 12 mois sera examinée. Les deux vaccins contre le méningocoque B sont le Bexsero et le Trumenba, le second ne disposant pas d’une autorisation de mise sur le marché avant 10 ans, seul le premier est utilisé en population pédiatrique pour un schéma en 3 injections à 3, 5 et 12 mois, le rattrapage étant possible jusqu’à 2 ans.
Jusqu’à 2021, on ne vaccinait pas la population générale contre le méningocoque B en France. Le dernier avis de la HAS de 2013 questionnait la durée d’efficacité de ces vaccins, et donc la nécessité de rappels ainsi que sa capacité à induire une immunité de groupe, c’est à dire limiter le risque de transmettre le germe si on est vacciné. S’appuyant sur des données issues d’autres pays d’Europe où le Bexsero était utilisé en population générale (comme l’Angleterre, l’Autriche ou l’Italie), la HAS a aujourd’hui revu sa position et recommande ce dernier dans le calendrier pédiatrique, le Trumenba ne disposant pas d’une autorisation de mise sur le marché pour les enfants de moins de 10 ans. Notons que cette recommandation se base sur l’efficacité observée en vie réelle dans les pays utilisant ce vaccin, malgré l’absence d’efficacité de ce dernier sur le portage, et donc l’immunité de groupe : on peut être vacciné avec Bexero et pourtant avoir des méningocoques B dans le nez et le transmettre (référence 7). D’autres pays européens ont également adopté la vaccination contre le méningocoque B dans leur calendrier pédiatrique, comme le Portugal, la Lithuanie ou la République Tchèque,
Comment traiter la méningite ?
Pour les méningites virales, on ne traitera pour la majorité des cas que les symptômes de la maladie, qui s’améliorera d’elle-même. Des antidouleurs, des anticonvulsants en cas de crises d’épilepsie et des corticoïdes réprimant la réponse immunitaire pour limiter le gonflement des méninges. En fonction du virus responsable, des thérapies antivirales peuvent ou non être utilisées.
Pour les méningites bactériennes, des antibiotiques seront injectés par voie intraveineuse le plus rapidement possible, avec ou sans corticoïdes. Les antibiotiques utilisés dépendront de la bactérie responsable de la méningite et des antibiotiques à large spectre pourront être utilisés le temps de déterminer la cause de la méningite. Les symptômes seront traités de la même manière que les méningites virales.
Le problème, notamment dans le cas de méningites bactériennes, est que le patient arrivera tard aux urgences, le temps que les symptômes apparaissent et qu’il consulte. Plus le traitement antibiotique est réalisé tôt et plus il sera efficace, à la fois sur la survie du patient et sur les séquelles qu’il pourrait garder.
Sans traitement antibiotique efficace, une personne sur deux périra de la méningite. L’antibiothérapie a permis de faire chuter ce chiffre entre 5 et 10% en général, jusqu’à 15 voire 20% chez le nouveau-né. Les séquelles neurologiques (épileptiques, motrices, intellectuelles) peuvent rester, en cas d’issue favorable, dans 15 à 20% des cas, notamment chez les plus jeunes.
Il est à noter que certaines bactéries responsables des méningites, et notamment le pneumocoque, ont des populations résistantes aux antibiotiques. Bien que le monde médical travaille sur ce problème et que la fréquence des pneumocoques résistants à la pénicilline, par exemple, soit en diminution en France (il était de 50% en 2000 !), la vaccination est un effort collectif qui permet d’utiliser moins d’antibiotiques et donc de lutter contre le phénomène de résistance.
Conclusion
De nombreux microbes peuvent induire une méningite. Pour les virus, c’est assez bénin dans la majorité des cas, alors que les méningites bactériennes, qui sont aussi assez fréquentes, sont bien plus dangereuses.
Elles peuvent être dues à plusieurs familles de bactéries, dont le Hib, le pneumocoque et le méningocoque. Des vaccins très efficaces existent pour le Hib, contre 13 souches de pneumocoques les plus dangereuses et contre le méningocoque C et sont prévus par le calendrier vaccinal obligatoire.
Pour aller plus loin
Le réseau EPIBAC de Santé Publique France surveille les infections invasives en France, et en Europe, elles sont surveillées par l’ECDC. Cela permet de suivre l’évolution des différentes espèces de bactéries dans les infections invasives, mais aussi de prévoir ce qui va se passer d’ici quelques années.
Vous pouvez donc suivre l’évolution des cas de septicémies ou de méningites sur le site Santé Publique France, notamment avec les liens suivants :
- Infections invasives d’origine bactérienne – Réseau EPIBAC – https://www.santepubliquefrance.fr/recherche/#search=Bulletin%20de%20sant%C3%A9%20publique%20EPIBAC
- Infections invasives à méningocoques – https://www.santepubliquefrance.fr/recherche/#search=Infections%20invasives%20%C3%A0%20m%C3%A9ningocoques
- Infections invasives à pneumocoques – https://www.santepubliquefrance.fr/recherche/#search=Infections%20%20invasives%20%C3%A0%20pneumocoques
Au niveau européen, l’ECDC publie des rapports épidémiologiques annuels (en anglais du coup). Celui de 2017 sur les méningocoques, par exemple, est disponible ici : https://ecdc.europa.eu/sites/portal/files/documents/AER_for_2017-invasive-meningococcal-disease.pdf
On peut y constater qu’au niveau européen, le méningocoque B reste en cause dans la majorité des cas de méningites dues à des méningocoques (50% des cas environ), et on devrait voir un potentiel effet de la vaccination d’ici quelques années. Le sérotype W semble en augmentation ces dernières années, comme ça a pu être observé en Angleterre, ce qui a conduit les autorités de plusieurs pays (Autriche, Grèce, Italie, Pays-Bas et Angleterre) à inclure le vaccin quadrivalent A, C, W, Y dans leur programme de vaccination national. Ce n’est aujourd’hui pas encore le cas en France où les méningocoques W restent, pour l’heure, contrôlés.
Références
- Vaccination chez les adultes immunodéprimés – https://www.hcsp.fr/explore.cgi/avisrapportsdomaine?clefr=504
- Le réseau EPIBAC : surveillance des méningites et des bactériémies à Haemophilus influenzae, Neisseria meningitidis, Streptococcus pneumoniae, Listeria monocytogenes – https://www.sciencedirect.com/science/article/abs/pii/S1773035X08748664
- Vaccination contre les infections invasives à Haemophilus influenzae de type b – https://www.mesvaccins.net/textes/gv2012-hib.pdf
- Calendrier des vaccinations 2019 – https://www.mesvaccins.net/web/immunization_schedules
- Infections invasives d’origine bactérienne – Réseau EPIBAC – https://www.santepubliquefrance.fr/recherche/#search=Bulletin%20de%20sant%C3%A9%20publique%20EPIBAC
- Impact de la vaccination par le vaccin antipneumococcique conjugué heptavalent sur l’incidence des infections invasives à pneumocoques en France – https://www.santepubliquefrance.fr/maladies-et-traumatismes/maladies-et-infections-respiratoires/infections-a-pneumocoque/documents/bulletin-national/infections-invasives-a-pneumocoques-impact-de-la-vaccination-par-le-vaccin-pneumococcique-conjugue-13-valent-vpc13-.-bilan-2020
- Stratégie de vaccination pour la prévention des infections invasives à méningocoques : Le sérogroupe B et la place de BEXSERO® – https://www.has-sante.fr/jcms/p_3066921/fr/strategie-de-vaccination-pour-la-prevention-des-infections-invasives-a-meningocoques-le-serogroupe-b-et-la-place-de-bexsero
- Pyramides des âges – https://www.insee.fr/fr/statistiques/1913143?sommaire=1912926


